
EU-maatregelen voor grensoverschrijdende gezondheidszorg: hoge ambities, maar beter beheer nodig
(uitgebracht krachtens artikel 287, lid 4, tweede alinea, VWEU)
Over het verslag: Met de richtlijn betreffende grensoverschrijdende gezondheidszorg van 2011 wordt getracht het recht van EU-patiënten op toegang tot veilige en hoogwaardige gezondheidszorg te waarborgen, ook over nationale grenzen binnen de EU heen. Met deze rechten moet ook een nauwere samenwerking tussen de lidstaten op het gebied van e-gezondheid en de behandeling van zeldzame ziekten worden vergemakkelijkt. Wij concludeerden dat EU-maatregelen met betrekking tot grensoverschrijdende gezondheidszorg de samenwerking tussen de lidstaten weliswaar verbeteren, maar dat de voordelen voor patiënten beperkt waren. We constateerden dat informatie over grensoverschrijdende gezondheidszorg op sommige punten moeilijk toegankelijk blijft, ondanks de geboekte vooruitgang bij het verstrekken van deze informatie aan EU-burgers. We stelden tekortkomingen vast in de strategische planning en het projectbeheer van de Commissie. We doen aanbevelingen die zijn gericht op de steun van de Commissie voor nationale contactpunten, op de toepassing van grensoverschrijdende uitwisselingen van medische gegevens en op de EU-maatregelen op het gebied van zeldzame ziekten.
Samenvatting
IHoewel grensoverschrijdende gezondheidszorg gering blijft in vergelijking met de binnenlandse gezondheidszorg, is de toegankelijkste of passendste zorg voor patiënten in sommige situaties beschikbaar in een lidstaat die niet hun land van herkomst is. Het vermogen van patiënten om een vrije en weloverwogen keuze te maken om toegang te zoeken tot grensoverschrijdende gezondheidszorg kan hun gezondheidszorg verbeteren.
IIMet de richtlijn betreffende grensoverschrijdende gezondheidszorg van 2011 wordt getracht het recht van EU-patiënten op toegang tot veilige en hoogwaardige gezondheidszorg over nationale grenzen binnen de EU heen te garanderen, alsook hun recht op vergoeding van dergelijke zorg. Met de richtlijn wordt nauwere samenwerking op een aantal gebieden vergemakkelijkt, met name de grensoverschrijdende uitwisseling van patiëntgegevens en de toegang tot gezondheidszorg voor patiënten met zeldzame ziekten.
IIIOngeveer 200 000 patiënten per jaar profiteren van de stelsels die in het kader van de richtlijn zijn vastgesteld om in het buitenland te worden behandeld. Dit is minder dan 0,05 % van de EU-burgers. De afgelopen jaren meldde Frankrijk het hoogste aantal “uitgaande” patiënten en Spanje het hoogste aantal “inkomende” patiënten. De meerderheid van de patiënten verplaatste zich tussen naburige lidstaten.
IVWij onderzochten of de Commissie goed heeft toegezien op de uitvoering van de richtlijn in de lidstaten en richtsnoeren heeft verstrekt aan de nationale contactpunten die patiënten moeten informeren over hun recht op grensoverschrijdende gezondheidszorg. We beoordeelden of de behaalde resultaten voor grensoverschrijdende uitwisselingen van patiëntgegevens strookten met de verwachtingen en aantoonbare voordelen opleverden voor de patiënten. We onderzochten bovendien belangrijke recente EU-maatregelen op het gebied van zeldzame ziekten en richtten ons op de oprichting van de Europese referentienetwerken. Met deze netwerken wordt getracht kennis te delen, advies over diagnoses en behandelingen te verlenen via virtuele consultaties tussen zorgaanbieders in heel Europa en zo de kwaliteit van de zorg te verhogen.
VWij concluderen dat EU-maatregelen met betrekking tot grensoverschrijdende gezondheidszorg de samenwerking tussen de lidstaten weliswaar verbeterden, maar dat de impact op patiënten beperkt was op het moment van onze controle. Deze maatregelen zijn ambitieus en vereisen een beter beheer.
VIDe Commissie heeft goed toegezien op de uitvoering van de richtlijn betreffende grensoverschrijdende gezondheidszorg. Ze heeft de nationale contactpunten begeleid om betere informatie over grensoverschrijdende gezondheidszorg te verschaffen, maar er blijft enige ruimte voor verbetering.
VIIOp het moment van onze controle waren er nog geen patiëntgegevens uitgewisseld tussen de lidstaten en kon er dus niet worden aangetoond dat patiënten die de grens oversteken voordelen ondervinden van dergelijke uitwisselingen. De Commissie heeft geen uitvoeringsplan met termijnen opgesteld voor haar nieuwe e-gezondheidsstrategie en maakte geen schatting van het aantal mogelijke gebruikers alvorens grensoverschrijdende uitwisselingen van medische gegevens mogelijk te maken.
VIIIHet concept van Europese referentienetwerken voor zeldzame ziekten wordt breed gedragen onder de EU-belanghebbenden (patiëntenverenigingen, dokters en zorgaanbieders). De Commissie heeft echter geen duidelijk beeld geschapen van de toekomstige financiering ervan en de manier waarop ze moeten worden ontwikkeld en geïntegreerd in de nationale gezondheidszorgstelsels.
IXOp basis van onze conclusies doen we aanbevelingen die zijn gericht op de steun van de Commissie voor nationale contactpunten, op de toepassing van grensoverschrijdende uitwisselingen van medische gegevens en op de EU-maatregelen op het gebied van zeldzame ziekten.
Inleiding
01Met de richtlijn betreffende grensoverschrijdende gezondheidszorg (“de richtlijn”)1:
- wordt het recht van EU-patiënten op toegang tot veilige en hoogwaardige gezondheidszorg over nationale grenzen binnen de EU heen uiteengezet, alsook hun recht op vergoeding van dergelijke gezondheidszorg;
- worden nationale contactpunten opgericht om burgers informatie te verschaffen over hun recht op grensoverschrijdende gezondheidszorg;
- wordt getracht nauwere samenwerking inzake e-gezondheid, waaronder grensoverschrijdende uitwisselingen van patiëntgegevens, te vergemakkelijken, en
- wordt getracht de toegang van patiënten tot gezondheidszorg voor zeldzame ziekten te vergemakkelijken, met name door de ontwikkeling van Europese referentienetwerken (ERN's).
Het recht van patiënten op grensoverschrijdende gezondheidszorg
02Gezondheidszorg is een nationale bevoegdheid en de lidstaten financieren, beheren en organiseren hun gezondheidszorgstelsels2. In de richtlijn zijn de voorwaarden vastgelegd waaronder een patiënt naar een ander EU-land mag reizen om geplande medische zorg te ontvangen die wordt terugbetaald onder dezelfde voorwaarden als die in hun lidstaat. De richtlijn heeft betrekking op kosten van de gezondheidszorg, het voorschrift en de levering van geneesmiddelen en medische toestellen, en vormt een aanvulling op het wettelijke kader dat reeds is vastgesteld in de EU-verordening betreffende de coördinatie van de socialezekerheidstelsels3 (zie bijlage I voor een vergelijking van de patiëntenrechten uit hoofde van de richtlijn en de verordening). Met de richtlijn wordt getracht toegang tot veilige en hoogwaardige grensoverschrijdende gezondheidszorg te vergemakkelijken op basis van de vrije en weloverwogen keuze van de patiënten, aangezien in sommige situaties de toegankelijkste of passendste zorg voor patiënten enkel beschikbaar is in een lidstaat die niet hun land van herkomst is. De richtlijn moedigt patiënten echter niet aan behandeling te ondergaan in het buitenland.
03Patiënten die een behandeling willen ondergaan in een andere lidstaat hebben recht op relevante informatie over de normen voor behandeling en zorg, over terugbetalingsregels en over de juridische mogelijkheid waar ze het beste een beroep op doen. Elk nationaal contactpunt moet deze informatie verstrekken. De lidstaten kunnen voorafgaande toestemming vereisen voor bepaalde vormen van gezondheidszorg, voornamelijk voor behandelingen waarmee een overnachting in het ziekenhuis of het gebruik van zeer gespecialiseerde infrastructuur of apparatuur gemoeid is. Dat doen ze nu in ongeveer 1 % van de gevallen.
04In de richtlijn wordt bevestigd dat het land van herkomst gezondheidszorg in het buitenland moet terugbetalen aan patiënten die deze zorg willen ontvangen, mits zij recht hebben op deze gezondheidszorg in hun land van herkomst. Het niveau van de terugbetaling van een behandeling in het buitenland is vastgesteld op het niveau van de kosten die het land van herkomst zou hebben gemaakt. Hoewel ze intrinsiek is aan het ontwerp van de richtlijn, wordt de vereiste van vooruitbetaling door patiënten algemeen erkend als een aanzienlijke uitdaging voor patiënten4. In de richtlijn wordt de lidstaten echter de mogelijkheid geboden om patiënten een raming van de kosten van de gezondheidszorg te geven.
05Het aantal burgers dat een terugbetaling voor in het buitenland ontvangen gezondheidszorg aanvraagt in het kader van de richtlijn is laag (ongeveer 200 000 aanvragen per jaar — minder dan 0,05 % van de EU-burgers) in vergelijking met het aantal dat een beroep doet op de verordening betreffende de coördinatie van de socialezekerheidstelsels (ongeveer 2 miljoen aanvragen per jaar voor onvoorziene behandelingen in het buitenland). De in het kader van de richtlijn gemaakte uitgaven voor grensoverschrijdende gezondheidszorg worden geschat op 0,004 % van de jaarlijkse gezondheidszorgsbegroting voor de gehele EU5. Uit een Eurobarometerenquête uit 2015 bleek dat minder dan 20 % van de burgers zich bewust was van hun rechten met betrekking tot grensoverschrijdende gezondheidszorg. De Commissie beschikt niet over recente gegevens over de vertrouwdheid van burgers met de richtlijn.
06Het beroep dat wordt gedaan op de richtlijn verschilt per lidstaat. Voor grensoverschrijdende gezondheidsdiensten waarvoor geen voorafgaande toestemming nodig was, had Frankrijk het grootste aantal uitgaande patiënten (bijna 150 000 patiënten in 2016) en behandelden Spanje, Portugal en België het hoogste aantal inkomende patiënten6. In tabel 1 wordt patiëntenmobiliteit weergegeven in alle EU- en EER-landen in het kader van de richtlijn in 2016, met inbegrip van zowel grensoverschrijdende gezondheidsdiensten als -producten. De aantallen omvatten patiëntenmobiliteit voor zowel behandelingen zonder voorafgaande toestemming (209 534 patiënten in totaal) als behandelingen waarvoor een voorafgaande toestemming vereist is (3 652 patiënten in totaal).
Tabel 1 — Patiëntenmobiliteit in het kader van de richtlijn in 2016
| Uitgaande patiënten in 2016 | |
|---|---|
| Land | Aantal patiënten |
| FRANKRIJK | 146 054 |
| DENEMARKEN | 25 343 |
| FINLAND | 11 427 |
| NOORWEGEN | 10 301 |
| POLEN | 8 647 |
| SLOWAKIJE | 6 110 |
| SLOVENIË | 1 835 |
| VERENIGD KONINKRIJK | 1 113 |
| IERLAND | 791 |
| TSJECHIË | 401 |
| LUXEMBURG | 277 |
| ITALIË | 201 |
| KROATIË | 200 |
| ROEMENIË | 130 |
| ESTLAND | 80 |
| IJSLAND | 53 |
| BELGIË | 30 |
| LETLAND | 27 |
| LITOUWEN | 19 |
| CYPRUS | 13 |
| SPANJE | 11 |
| GRIEKENLAND | 10 |
| OOSTENRIJK | 9 |
| BULGARIJE | 5 |
| PORTUGAL | 5 |
| MALTA | 4 |
| DUITSLAND | geen gegevens |
| HONGARIJE | geen gegevens |
| NEDERLAND | geen gegevens |
| ZWEDEN | geen gegevens |
| Totaal | 213 096 |
| Inkomende patiënten in 2016 | |
|---|---|
| Land | Aantal patiënten |
| SPANJE | 46 138 |
| PORTUGAL | 32 895 |
| BELGIË | 27 457 |
| DUITSLAND | 27 034 |
| LUXEMBURG | 12 530 |
| TSJECHIË | 12 300 |
| ESTLAND | 10 044 |
| ITALIË | 9 335 |
| POLEN | 6 545 |
| ZWEDEN | 6 162 |
| GRIEKENLAND | 5 639 |
| HONGARIJE | 4 169 |
| OOSTENRIJK | 2 437 |
| KROATIË | 1 680 |
| NEDERLAND | 1 653 |
| VERENIGD KONINKRIJK | 1 646 |
| ROEMENIË | 1 003 |
| BULGARIJE | 686 |
| IERLAND | 674 |
| MALTA | 463 |
| FINLAND | 403 |
| FRANKRIJK | 371 |
| LITOUWEN | 369 |
| NOORWEGEN | 327 |
| SLOWAKIJE | 259 |
| CYPRUS | 254 |
| DENEMARKEN | 198 |
| LETLAND | 167 |
| IJSLAND | 141 |
| SLOVENIË | 117 |
| Totaal | 213 096 |
Bron: ERK, op basis van het verslag “Member State data on cross-border patient healthcare following Directive 2011/24/EU — Year 2016”, beschikbaar op de website van de Commissie.
07De Commissie ondersteunt grensoverschrijdende samenwerking in de gezondheidszorg door middel van meerdere studies en initiatieven, waaronder via Interreg7, dat wordt gefinancierd in het kader van de Europese structuur- en investeringsfondsen. De lidstaten zijn verantwoordelijk voor het beheren van hun gezondheidszorgstelsels en voor onderlinge samenwerkingsregelingen. Dergelijke samenwerkingsregelingen ontstaan vaak zonder tussenkomst van de Commissie. In de recente studie van de Commissie over activiteiten op het gebied van en EU-investeringen in grensoverschrijdende samenwerking in de gezondheidszorg zijn 423 door de EU gefinancierde projecten8 vastgesteld ter ondersteuning van grensoverschrijdende samenwerkingsinitiatieven in de gezondheidszorg in de periode 2007‑2017.
Grensoverschrijdende uitwisselingen van medische gegevens
08Krachtens de richtlijn moet de Commissie de samenwerking van de lidstaten inzake e-gezondheid ondersteunen en een vrijwillig netwerk van autoriteiten van de lidstaten (e-gezondheidsnetwerk) oprichten ter ondersteuning van de ontwikkeling van gemeenschappelijke normen voor de overdracht van gegevens bij grensoverschrijdende gezondheidszorg. E-gezondheid is ook een essentieel onderdeel van de strategie voor de digitale eengemaakte markt van de Europese Commissie en de ontwikkeling ervan in de EU is gestructureerd rond de maatregelen in de actieplannen voor e-gezondheid en de e-gezondheidsstrategie van 2018 van de Commissie9. In 2017 richtte de Commissie ook een taskforce op die de stimulansen en obstakels voor het verwezenlijken van een veilige uitwisseling van medische gegevens in de gehele EU onderzoekt.
09Samen met de lidstaten bouwt de Commissie een vrijwillige EU-brede digitale diensteninfrastructuur voor e-gezondheid (eHDSI — eHealth Digital Service Infrastructure) om de uitwisseling van medische gegevens van patiënten — specifiek elektronische recepten en patiëntendossiers — mogelijk te maken over de nationale grenzen heen. 22 lidstaten10 zijn betrokken bij dit project, dat tot doel heeft de e-gezondheidssystemen van de lidstaten te verbinden met de e-gezondheidsinfrastructuur van de EU door middel van een speciaal “portaal”, bekend als het nationaal contactpunt voor e-gezondheid (NCPeH — National Contact Point for eHealth) (zie figuur 1 waarin de procedure voor de grensoverschrijdende uitwisseling van elektronische recepten wordt weergegeven).
Figuur 1
Grensoverschrijdende uitwisseling van een elektronisch recept

Bron: ERK.
In sommige lidstaten11 is het gebruik van elektronische recepten erg gewoon. Andere lidstaten zijn echter slechts recentelijk begonnen diensten voor elektronische recepten te testen of in te voeren. De lage beschikbaarheid van e-gezondheidsdiensten op nationaal niveau is een van de belangrijkste uitdagingen in verband met de uitrol van de EU-brede e-gezondheidsinfrastructuur. Bovendien nemen sommige lidstaten niet deel aan de EU-brede e-gezondheidsinfrastructuur (bijv. Denemarken — zie tekstvak 1 over e-gezondheidsapplicaties voor patiënten) of nemen ze enkel deel aan sommige diensten ervan.
Tekstvak 1
E-gezondheidsapplicaties voor patiënten in Denemarken
Via het nationale e-gezondheidsportaal Sundhed.dk (https://www.sundhed.dk) kunnen Deense patiënten toegang krijgen tot hun medische profielen, geboekte afspraken bij zorgaanbieders bekijken en bepaalde medicatie zelf bijbestellen. In 2018 werkten de Deense autoriteiten aan een proefproject om verdere functies aan het e-gezondheidsportaal toe te voegen zodat patiënten die regelmatig een arts raadplegen (bijv. patiënten met een chronische ziekte) hun afspraken gemakkelijker kunnen plannen.
Daarnaast kunnen patiënten via de mobiele applicatie “Medicinkortet” vragen om de verlenging van hun bestaande digitale voorschriften. Alle medische voorschriften in Denemarken zijn digitaal.
De EU financiert e-gezondheidsinfrastructuur via de Connecting Europe Facility en bouwt hiermee verder op een proefproject voor grensoverschrijdende uitwisselingen van medische gegevens12. De lidstaten die willen starten met grensoverschrijdende uitwisselingen van medische gegevens moeten een test- en controleproces doorlopen, waarna de deskundigengroep van de lidstaten voor eHDSI (eHMSEG — eHDSI Member States Expert Group) een aanbeveling doet. Bij het e-gezondheidsnetwerk wordt vervolgens een definitief besluit genomen over welke landen “live” kunnen gaan op het gebied van grensoverschrijdende uitwisselingen van medische gegevens.
Grensoverschrijdende initiatieven voor patiënten met een zeldzame ziekte
12In de richtlijn wordt een zeldzame ziekte omschreven als een ziekte waar minder dan 5 op 10 000 personen door worden getroffen. Tussen de 6 % en 8 % van de EU-bevolking, dus tussen de 27 en 36 miljoen personen, wordt getroffen door naar schatting 6 000 tot 8 000 zeldzame ziekten. Door de specifieke kenmerken van zeldzame ziekten — een beperkt aantal patiënten en weinig kennis en deskundigheid op dat gebied — heeft de Raad van de Europese Unie samenwerking op dit gebied aangeduid als “[een domein bij uitstek] waar communautair optreden een zeer grote toegevoegde waarde heeft”13.
13De Commissie heeft in haar mededeling van 2008 “zeldzame ziekten: de uitdagingen waar Europa voor staat” een specifiek beleidskader vastgesteld om zeldzame ziekten aan te pakken, met name door de oprichting van de Europese referentienetwerken. Krachtens de richtlijn moet de Commissie de lidstaten ondersteunen bij de ontwikkeling van de ERN's. In figuur 2 worden de opeenvolgende beleidsontwikkelingen die hebben geleid tot de oprichting van de ERN's weergegeven.
Figuur 2
Opeenvolgende beleidsontwikkelingen die hebben geleid tot de oprichting van de Europese referentienetwerken
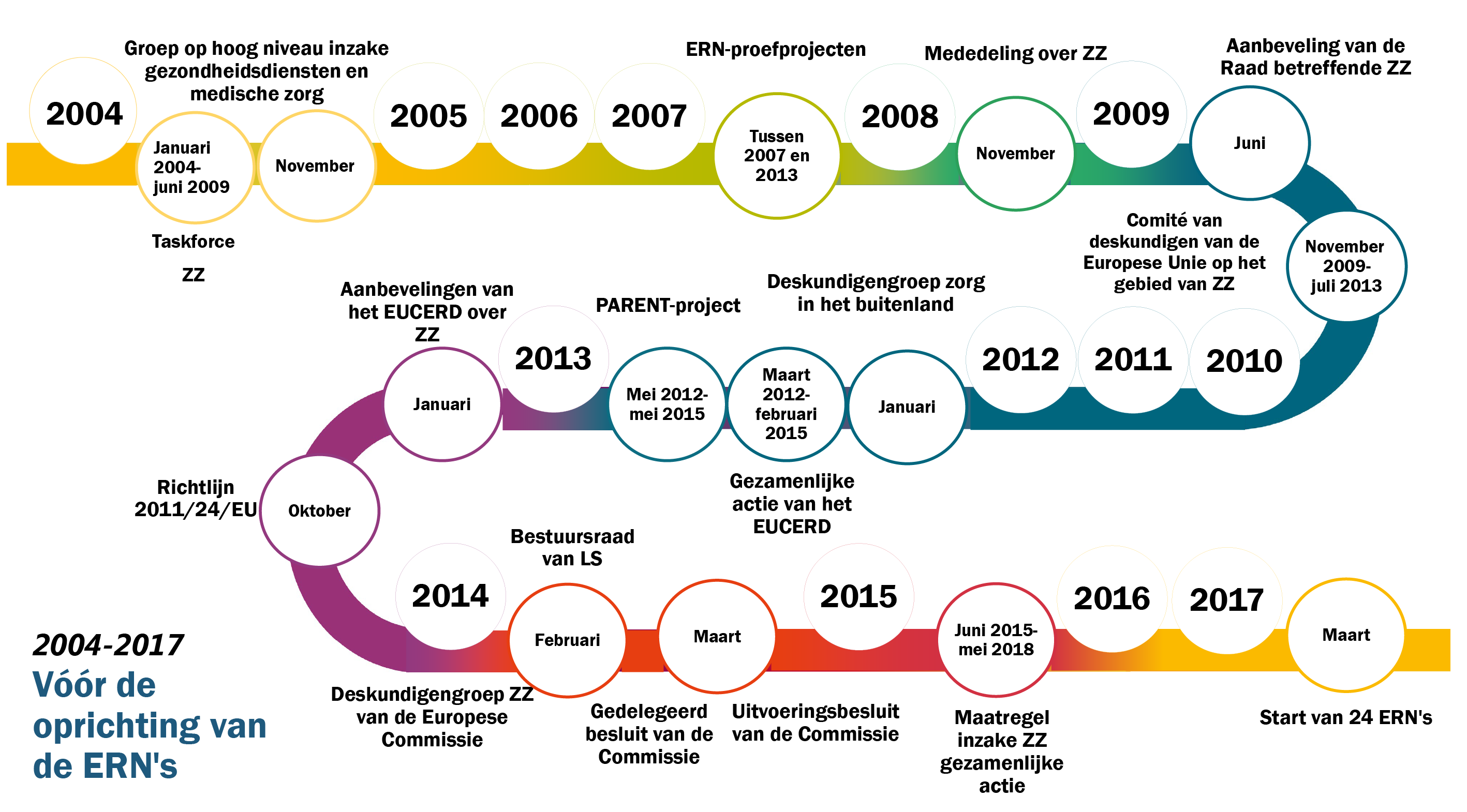
Bron: ERK.
De ERN's zijn bedoeld om de diagnosetijd te verkorten, de toegang tot passende zorg voor patiënten met een zeldzame ziekte te verbeteren en platforms te bieden voor de ontwikkeling van richtsnoeren, opleiding en het delen van kennis. In 2017 zijn 24 netwerken gestart voor verschillende klassen van zeldzame ziekten. Aan ieder netwerk wordt verspreid over een periode van vijf jaar financiering van 1 miljoen EUR verstrekt uit het EU-gezondheidsprogramma. De Commissie financiert ook patiëntenregisters, ondersteunende activiteiten voor de ERN's en de ontwikkeling van IT-instrumenten, met name via de Connecting Europe Facility (CEF).
15Wanneer het geval van een patiënt wordt doorverwezen naar een ERN, wordt een “virtueel” panel van medische deskundigen bijeengeroepen via het klinisch patiëntenbeheersysteem (CPMS — Clinical Patient Management System), een webgebaseerde applicatie die door de Commissie is verstrekt in november 2017. Met de applicatie kunnen dokters informatie, gegevens en beelden van afzonderlijke patiënten delen (mits zij hiervoor toestemming hebben verleend) en ondersteuning krijgen bij de diagnose en behandeling. 73 % van de ERN-leden had zich geregistreerd om de applicatie te gebruiken en in december 2018 waren er 333 panels gecreëerd (zie tekstvak 2 voor voorbeelden van gevallen van patiënten met een zeldzame ziekte waarvoor de ERN's zijn geraadpleegd).
Tekstvak 2
Voorbeelden van gevallen van patiënten met een zeldzame ziekte waarvoor een Europees referentienetwerk is geraadpleegd
In 2018 werd een geval in verband met twee Litouwse kinderen met een zeldzame vorm van kinderkanker voorgelegd aan het ERN voor kinderkanker. Naar aanleiding van advies van specialisten via het ERN ondergingen deze kinderen een nieuwe behandeling.
In 2017 werd het geval van een vierjarige Finse jongen met een specifieke abnormaliteit in de hersenen die ernstige epilepsie veroorzaakte, voorgelegd aan het ERN voor zeldzame en complexe epilepsie. Zijn dokter in Finland raadpleegde de specialisten in het ERN voor advies over de juiste behandeling. Specialisten van ten minste zes andere landen waren betrokken bij de gesprekken en het delen van kennis over de behandeling van de jongen.
In beide gevallen werd waardevol advies over de behandeling van de patiënt verstrekt via de ERN's.
De bestuursraad van lidstaten voor de ERN's14 keurt de oprichting en het lidmaatschap van de netwerken goed. Eind 2018 namen 952 zorgaanbieders (d.w.z. instituten of ziekenhuisafdelingen) in meer dan 300 ziekenhuizen verspreid over de EU deel aan de ERN's. Geen enkel ERN bestreek meer dan 19 lidstaten. Uit figuur 3 blijkt dat de verspreiding van de zorgaanbieders die lid zijn van de ERN's varieert binnen de EU. Het hoogste aantal zorgaanbieders (HCP's — Healthcare Providers) die deelnemen aan de ERN's is afkomstig uit Italië. Deze lidstaat beschikt al lange tijd over een nationale strategie voor maatregelen met betrekking tot zeldzame ziekten en een nationaal netwerk van gespecialiseerde ziekenhuizen en centra die gekwalificeerd zijn om patiënten met zeldzame ziekten bij te staan.
Figuur 3
Verspreiding van de zorgaanbieders die lid zijn van de Europese referentienetwerken in de EU

Bron: ERK, op basis van door de Commissie verstrekte gegevens over zorgaanbieders die lid zijn van de Europese referentienetwerken per lidstaat, februari 2019.
Reikwijdte en aanpak van de controle
17Een van de strategische doelstellingen van de Europese Rekenkamer (ERK) is het onderzoeken van prestaties op gebieden waarop EU-optreden van belang is voor burgers15. Het verbeteren van de gezondheidsinfrastructuur en -diensten in Europa en de toegankelijkheid en doeltreffendheid ervan is een gebied waarop EU-maatregelen een meerwaarde kunnen bieden voor EU-burgers. Wij startten onze controle tien jaar nadat de Commissie haar strategie inzake zeldzame ziekten had goedgekeurd en het belangrijkste EU-proefproject voor grensoverschrijdende uitwisselingen van gezondheidszorggegevens was begonnen. Onze controle was gericht op het beantwoorden van de volgende vraag:
Leveren EU-maatregelen op het gebied van grensoverschrijdende gezondheidszorg voordelen op voor patiënten?
18We onderzochten of:
- de Commissie goed heeft toegezien op de uitvoering van de EU-richtlijn betreffende grensoverschrijdende gezondheidszorg in de lidstaten;
- de tot nog toe behaalde resultaten op het gebied van grensoverschrijdende uitwisselingen van medische gegevens stroken met de verwachtingen, en
- EU-maatregelen inzake zeldzame ziekten een meerwaarde bieden ten opzichte van de inspanningen van de lidstaten om patiënten gemakkelijker toegang te verlenen tot grensoverschrijdende gezondheidszorg.
Onze controle had betrekking op de periode vanaf de vaststelling van de strategie inzake zeldzame ziekten van de Commissie en de start van het belangrijkste EU-proefproject voor grensoverschrijdende uitwisselingen van medische gegevens in 2008. We verrichtten de controlewerkzaamheden tussen februari en november 2018 en voerden gesprekken met de vertegenwoordigers van de Commissie van de directoraten-generaal Gezondheid en Voedselveiligheid (DG SANTE), Communicatienetwerken, Inhoud en Technologie (DG CNECT) en Gemeenschappelijk Centrum voor Onderzoek (DG JRC) en met vijf autoriteiten van de lidstaten16 die verantwoordelijk zijn voor de uitvoering van de richtlijn. Onze selectie van lidstaten hield verband met de belangrijkste door de EU gefinancierde projecten voor grensoverschrijdende uitwisselingen van medische gegevens.
20We namen ook een enquête af bij alle vertegenwoordigers van de lidstaten in de Deskundigengroep zorg in het buitenland om hun mening te vergaren over de belangrijkste ontwikkelingen en uitdagingen die de toegang van patiënten tot grensoverschrijdende gezondheidszorg in de weg staan en we vroegen vertegenwoordigers van het e-gezondheidsnetwerk naar hun mening over de werkzaamheden van de Commissie inzake grensoverschrijdende uitwisselingen van patiëntgegevens. We ontvingen 15 antwoorden van de Deskundigengroep zorg in het buitenland en 10 van het e-gezondheidsnetwerk.
21We controleerden door de EU gefinancierde projecten die waren gericht op het vergemakkelijken van de toegang tot grensoverschrijdende gezondheidszorg, met inbegrip van projecten voor de grensoverschrijdende uitwisseling van medische gegevens en voor de ontwikkeling en het onderhoud van het Europese platform voor de registratie van zeldzame ziekten. We riepen een deskundigenpanel bijeen om onafhankelijk advies te verkrijgen over het EU-beleid inzake zeldzame ziekten en de Europese referentienetwerken.
Opmerkingen
De Commissie heeft ervoor gezorgd dat de EU-richtlijn betreffende grensoverschrijdende gezondheidszorg in praktijk is gebracht
22Om toe te zien op de uitvoering van de richtlijn, moet de Commissie de omzetting ervan door de lidstaten monitoren en handhaven door middel van volledigheids- en nalevingscontroles. De Commissie moet ook verslag uitbrengen over de werking van de richtlijn en de nationale contactpunten die informatie over grensoverschrijdende gezondheidszorg moeten verstrekken aan patiënten op passende wijze begeleiden.
De Commissie heeft de omzetting van de richtlijn gemonitord en gehandhaafd
23Na afloop van de omzettingstermijn van de richtlijn van 25 oktober 2013 en de volledigheidscontroles van de Commissie van de omzetting door de lidstaten heeft de Commissie 26 inbreukprocedures ingeleid wegens laattijdige of onvolledige kennisgeving van omzettingsmaatregelen. Daarnaast heeft de Commissie 21 inbreukprocedures ingeleid wegens laattijdige of onvolledige omzetting van de uitvoeringsrichtlijn inzake de erkenning van in een andere lidstaat verstrekte medische recepten17. Nadat alle lidstaten volledige kennisgevingen van omzettingsmaatregelen hadden verstrekt, heeft de Commissie deze procedures in november 2017 afgesloten.
24De Commissie controleert de wetgeving van de lidstaten om na te gaan of ze de bepalingen van de richtlijn correct hebben omgezet. Om deze controles gericht uit te voeren, heeft de Commissie vier prioritaire gebieden vastgesteld die belemmeringen vormen voor patiënten die de grens oversteken: terugbetalingsstelsels, het gebruik van voorafgaande toestemming, administratieve vereisten en het in rekening brengen van de behandeling aan inkomende patiënten. Naar aanleiding van deze controles heeft de Commissie op eigen initiatief elf inbreukzaken ingeleid, waarvan er vier waren afgesloten in november 2018 nadat de lidstaten nationale omzettingsmaatregelen hadden gewijzigd.
25We zijn van mening dat de controles van de Commissie hebben geleid tot verbeteringen van de door de lidstaten gehanteerde stelsels en praktijken.
De Commissie heeft tijdig verslag uitgebracht over de werking van de richtlijn
26De Commissie moet om de drie jaar, beginnend vanaf 2015, een verslag over de werking van de richtlijn opstellen18. Deze verslagen moeten informatie bevatten over patiëntenstromen en de kosten in verband met de mobiliteit van patiënten. Hoewel de lidstaten door de richtlijn niet worden verplicht gegevens over patiëntenstromen te verzamelen, moeten ze bijstand verlenen aan de Commissie en alle beschikbare informatie ter voorbereiding van het verslag verstrekken. In 2013 stemden de lidstaten ermee in jaarlijks specifieke gegevens aan de Commissie te verstrekken.
27De meerderheid van de lidstaten stelde de nationale omzettingsmaatregelen te laat vast (zie paragraaf 23), waardoor ze hun gegevens met vertraging hebben verstrekt aan de Commissie in 2015. In 2017 hebben 26 lidstaten gegevens verstrekt, maar bij zes van hen waren die onvolledig. Bovendien konden de gegevens niet worden vergeleken tussen landen, aangezien sommige lidstaten verslag uitbrachten over alle terugbetalingen zonder te specificeren of die waren toegekend in het kader van de richtlijn of de verordening betreffende de coördinatie van de socialezekerheidstelsels. De Commissie erkende de beperkte juistheid van de in de verslagen opgenomen gegevens. Zo was het overzicht van patiëntenstromen onvolledig. Uit tabel 1 blijkt dat vier lidstaten geen gegevens hebben verstrekt over uitgaande patiëntenstromen in 2016.
28Ondanks deze uitdagingen is de Commissie haar verslagleggingsverplichting op tijd nagekomen. Ze stelde haar laatste verslag vast in september 2018 en gaf een overzicht van patiëntenstromen en de financiële impact van grensoverschrijdende gezondheidszorg in het kader van de richtlijn.
De Commissie heeft de nationale contactpunten begeleid bij het verbeteren van de informatie over grensoverschrijdende gezondheidszorg
29De Commissie ondersteunt en begeleidt de nationale contactpunten met als doel duidelijke en alomvattende informatie te verschaffen over het recht van patiënten op grensoverschrijdende gezondheidszorg. Hiertoe heeft de Commissie een aantal relevante studies gepubliceerd19. Vóór de omzettingstermijn van de richtlijn stuurde de Commissie de lidstaten in 2013 een richtsnoernota over de voor patiënten beschikbare behandelingsmogelijkheden in het kader van grensoverschrijdende gezondheidszorg: de richtlijn betreffende grensoverschrijdende gezondheidszorg en de verordening betreffende de coördinatie van de socialezekerheidstelsels.
30Op minder dan de helft van de websites van de nationale contactpunten werden echter de twee verschillende manieren waarop patiënten gezondheidszorg kunnen verkrijgen in andere landen toegelicht20. In maart 2018 trachtte de Commissie de mogelijke verwarring tussen de twee wetgevingsteksten aan te pakken door een workshop voor capaciteitsopbouw voor NCP's te houden en door een praktische toolbox te ontwikkelen om de NCP's te helpen de informatie aan patiënten door te geven. Uit onze enquête bleek dat de bevoegde autoriteiten in de lidstaten ingenomen waren met de toolboxen, maar dat er meer moet worden gedaan om het verschil aan patiënten uit te leggen.
31In een recente studie van de Commissie21 werd geoordeeld dat de beschikbare informatie voor patiënten op de websites van de NCP's over het algemeen toereikend was en voldeed aan de vereisten van de richtlijn, maar dat er op de websites meer informatie kon worden verstrekt over de rechten van inkomende patiënten en over de terugbetaling van kosten van grensoverschrijdende gezondheidszorg voor uitgaande patiënten. Bovendien werd in een verslag van het Europees Parlement over de richtlijn opgemerkt dat “op de websites van de NCP's het in het algemeen [blijkt] te ontbreken aan grondige informatie over patiëntenrechten”22.
32Uit hoofde van de richtlijn zijn de NCP's er niet toe verplicht informatie over Europese referentienetwerken op te nemen op hun websites. We stelden vast dat sommige NCP's wel dergelijke informatie verstrekten en andere nadachten over de wijze waarop ze dit zouden kunnen doen. Duitse, Ierse, Estse, Litouwse en Britse vertegenwoordigers hebben reeds interesse getoond in samenwerking met de bestuursraad van lidstaten voor de ERN's23. De deskundigen op het gebied van zeldzame ziekten die wij raadpleegden, waren van mening dat de NCP's dergelijke informatie over de netwerken moeten verstrekken.
Het uitwisselen van medische gegevens van patiënten over de grenzen heen: de hoge verwachtingen waren niet ingelost op het moment van de controle
33Een duidelijk strategisch en governancekader, dat door de lidstaten wordt ondersteund, is nodig om mechanismen te creëren om medische gegevens van patiënten binnen de EU uit te wisselen. Er moeten duidelijke doelstellingen worden vastgesteld en prestaties moeten regelmatig worden gemonitord. Alvorens grootschalige projecten te starten, moet de Commissie met de steun van de lidstaten het aantal mogelijke gebruikers schatten. Er moeten lessen worden getrokken uit de eerdere proefprojecten.
De e-gezondheidsstrategie van 2018 omvatte geen uitvoeringsplan
34In de actieplannen voor e-gezondheid van de Commissie wordt haar benadering van e-gezondheid uiteengezet, met inbegrip van grensoverschrijdende uitwisselingen van medische gegevens van patiënten. Het huidige actieplan loopt van 2012 tot 2020. In april 2018 heeft de Commissie een nieuwe e-gezondheidsstrategie24 vastgesteld met een grotere reikwijdte dan het huidige actieplan. De strategie omvat met name de mogelijke uitbreiding naar grensoverschrijdende uitwisseling van elektronische medische dossiers.
35In 2014 publiceerde de Commissie een tussentijdse evaluatie van het actieplan voor e-gezondheid25. Hoewel de evaluatie over het algemeen positief was, werden er enkele tekortkomingen opgemerkt en werd de Commissie aanbevolen om het plan te actualiseren om de relevantste kwesties op te nemen, een duidelijke governancestructuur te bieden en een monitoring- en coördinatiemechanisme op te richten.
36De Commissie heeft de meeste maatregelen die in het actieplan voor e-gezondheid waren gepland, uitgevoerd. Ze gaf geen gevolg aan de aanbeveling in de evaluatie van 2014 om haar actieplan te actualiseren en heeft deze niet herzien met het oog op de aansluiting ervan op de e-gezondheidsstrategie van 2018. Daarom zijn relevante kwesties, zoals de invoering van de algemene verordening gegevensbescherming, niet verwerkt in het actieplan. De Commissie heeft bovendien de verantwoordelijkheden voor de uitvoering van het plan niet uiteengezet.
37In de e-gezondheidsstrategie van 2018 wordt verwezen naar nieuwe uitdagingen zoals de invoering van de algemene verordening gegevensbescherming en cyberdreigingen. Deze strategie omvatte echter geen uitvoeringsplan met termijnen voor verwachte resultaten en outputs waaruit de benadering van de Commissie met betrekking tot de uitvoering van de e-gezondheidsstrategie zou blijken. Toen de Commissie haar e-gezondheidsstrategie van 2018 lanceerde, dateerde de enige evaluatie van haar actieplan 2012‑2020 uit 2014.
De Commissie onderschatte de moeilijkheden bij de uitrol van de EU-brede e-gezondheidsinfrastructuur
38De Commissie heeft in twee fasen gewerkt aan uitwisselingen van medische gegevens van patiënten tussen lidstaten: een proefproject (epSOS)26 van 2008 tot 2012 (kostprijs: 18 miljoen EUR) en een lopend uitrolproject (EU-brede e-gezondheidsinfrastructuur) met een begroting van 35 miljoen EUR27 dat in 2015 is gestart.
39EpSOS had als doel een kader inzake informatie- en communicatietechnologieën en een infrastructuur te ontwikkelen om veilige grensoverschrijdende toegang tot de medische informatie van patiënten mogelijk te maken. Tijdens het proefproject moesten de functionele, technische en juridische haalbaarheid en aanvaarding van de voorgestelde oplossing voor grensoverschrijdende uitwisselingen van medische gegevens worden getest. Het was de bedoeling de praktische uitvoering van de oplossing in een aantal omstandigheden in een aantal deelnemende landen aan te tonen.
40Tijdens het project werden de definities van gegevensinhoud van patiëntendossiers en elektronische recepten ontwikkeld (zie paragraaf 09) alsook mechanismen voor het testen, evalueren en goedkeuren van uitwisselingen van medische gegevens over de grenzen heen. Het project heeft bijgedragen tot de ontwikkeling van interoperabiliteitsspecificaties en -richtsnoeren inzake e-gezondheid. Daarnaast heeft het geleid tot gemeenschappelijke normen om deze uitwisselingen te bevorderen en werd hiermee de inzet van de lidstaten om op dit gebied samen te werken aangetoond.
41In de projectplanningsfase werd de reikwijdte en schaal van de vereiste tests niet vastgesteld voorafgaand aan de praktische uitvoering. De haalbaarheid van de voorgestelde oplossing werd getest met 43 overdrachten van patiëntgegevens. Dit houdt in dat het project een beperkte praktische demonstratie van de voorgestelde oplossing betrof. In de eindbeoordeling van het project concludeerden de externe beoordelaars dat het aantal echte patiëntendossiers en elektronische recepten te laag lag om de epSOS-diensten als operationeel en robuust te beschouwen28. Toch beschouwde de Commissie deze uitwisseling, hoewel beperkt, als een toereikende “proof of concept” voor de eHDSI.
42De Commissie beoordeelde het epSOS-project in 2014. In de beoordeling werd opgemerkt dat hoewel de verwachtingen met betrekking tot statistisch relevante aantallen uitwisselingen van patiëntgegevens tot dan toe niet waren ingelost in het epSOS-project, is bewezen dat het concept van de epSOS-aanpak voor grensoverschrijdende interoperabiliteit geldig is29. Bovendien bleken de interoperabiliteitsproblemen op juridische, organisatorische en semantische niveaus een grotere uitdaging te zijn dan verwacht. De Commissie stelde ook niet-subsidiabele kostendeclaraties van de contractanten van het project vast, voornamelijk in verband met personeelskosten. Op het moment van onze controle was de Commissie bezig de niet-subsidiabele uitgaven terug te vorderen, met een waarde van 42 % van de verstrekte financiering.
43Ondanks deze uitdagingen besloot de Commissie in 2015 de output van dit proefproject te gebruiken als basis voor de ontwikkeling van de grootschalige EU-brede e-gezondheidsinfrastructuur (eHDSI). De architectuur van de eHDSI, de technische en semantische specificaties, en de juridische, organisatorische en beleidsovereenkomsten tussen de deelnemende lidstaten zijn gebaseerd op epSOS-resultaten.
44We stelden tekortkomingen vast in de voorbereiding van de Commissie voor dit complexe project. Er ontbreken met name een schatting van het aantal mogelijke gebruikers (patiënten en zorgaanbieders, d.w.z. apotheken en ziekenhuizen) van de grensoverschrijdende e-gezondheidsdiensten waarin de eHDSI voorziet, en een beoordeling van de kosteneffectiviteit van deze diensten vóór de start van de eHDSI. Daarom vinden we dat de Commissie de moeilijkheden bij de uitrol van een EU-brede e-gezondheidsinfrastructuur heeft onderschat.
De Commissie overschatte het waarschijnlijke gebruik van de digitale diensteninfrastructuur voor e-gezondheid
45De aankondigingen van de Commissie over het waarschijnlijke niveau van uitwisselingen van medische gegevens over de grenzen heen waren te optimistisch (zie tekstvak 3).
Tekstvak 3
De aankondigingen van de Commissie over het gebruik van de EU-brede e-gezondheidsinfrastructuur
In december 2017 kondigde de Commissie aan dat twaalf EU-lidstaten in 2018 zouden beginnen met een regelmatige uitwisseling van patiëntgegevens30.
Op haar website over governance van de e-gezondheidsinfrastructuur heeft de Commissie aangegeven dat de grensoverschrijdende uitwisseling van medische gegevens in de EU naar verwachting een aanvaarde praktijk binnen nationale gezondheidszorgstelsels zal gaan worden tegen 201931.
Bij de beoordeling van haar prestaties meldde de Commissie in 2017 dat tien lidstaten beschikten over de capaciteit om medische gegevens uit te wisselen en toe te treden tot grensoverschrijdende e-gezondheidsinformatiediensten32. Dit cijfer was gebaseerd op de zelfrapportage van de lidstaten naar aanleiding van een vraag over de oprichting van hun nationale e-gezondheidsportalen en omvatte lidstaten die slechts waren begonnen met het opzetten van hun portalen, maar hun gereedheid om medische gegevens uit te wisselen over de grenzen heen niet hadden bevestigd.
Op het moment van onze controle (november 2018) was er nog niet gestart met de uitwisseling van medische gegevens van patiënten over de grenzen heen via de e-gezondheidsinfrastructuur van de EU (zie bijlage II, met een overzicht van de geplande uitroldata om “live te gaan” met grensoverschrijdende uitwisselingen van medische gegevens in de lidstaten). Toen had de Commissie de capaciteit van zeven lidstaten33 om “live te gaan” met grensoverschrijdende uitwisselingen beoordeeld. In vier van deze lidstaten (Tsjechië, Estland, Luxemburg en Finland) waren follow-upcontroles uitgevoerd. In oktober 2018 heeft de eHMSEG aanbevolen dat zij “live gaan”, mits alle corrigerende maatregelen waren getroffen. De procedure die lidstaten moeten doorlopen om tot de grensoverschrijdende e-gezondheidsinformatiedienst toe te treden en de stand van zaken in 2018 worden weergegeven in figuur 4.
Figuur 4
De procedure om toe te treden tot de grensoverschrijdende e-gezondheidsinformatiedienst — stand van zaken 2018

Bron: ERK, op basis van door de Commissie verstrekte informatie.
We constateerden bovendien dat deze vier lidstaten tot de EU-brede e-gezondheidsinfrastructuur zijn toegelaten om verschillende soorten e-gezondheidsdiensten te verzorgen. Op het moment van de controle was Finland klaar om elektronische recepten te versturen en kon Estland ze ontvangen (begin 2019 was dit de enige beschikbare uitwisseling van elektronische recepten in Europa). Volgens de Commissie werden zo 550 elektronische recepten afgewikkeld tussen januari en eind februari 2019. Tsjechië en Luxemburg waren klaar om elektronische patiëntendossiers uit het buitenland te ontvangen, maar nog geen enkele lidstaat kon ze via de eHDSI versturen. Bovendien zullen in het begin slechts sommige nationale zorgaanbieders en apotheken in deze landen het systeem gebruiken. In tekstvak 4 wordt toegelicht hoe patiënten voordelen kunnen halen uit grensoverschrijdende uitwisselingen van elektronische recepten en patiëntendossiers.
Tekstvak 4
Grensoverschrijdende uitwisselingen
Elektronische recepten (het geval van Finland en Estland)
Wanneer een patiënt met een in Finland verstrekt elektronisch recept naar een Estse apotheek gaat om het medicijn te halen, moet de apotheek de identiteitskaart van de patiënt registreren. De apotheek moet dan de gegevens op het voorschrift, mits de patiënt daarvoor toestemming heeft gegeven, naar het Estse e-gezondheidsportaal (NCPeH) sturen, dat de gegevens doorstuurt naar het Finse e-gezondheidsportaal. Nadat de Estse apotheek het medicijn heeft afgeleverd aan de patiënt, moet in het Finse e-gezondheidsportaal worden gemeld dat het elektronische recept is verwerkt (zie figuur 1).
en elektronische patiëntendossiers
Wanneer een persoon een medisch noodgeval heeft of een ongepland bezoek brengt aan een zorgaanbieder in het buitenland, kan medisch personeel via het e-gezondheidsportaal van de EU elektronisch toegang krijgen tot medische basisinformatie over de patiënt in het land van herkomst van de patiënt. Het patiëntendossier kan informatie bevatten over de allergieën voor medicijnen van de patiënt en kan het stellen van de diagnose van de patiënt in het buitenland vergemakkelijken.
De Europese referentienetwerken voor zeldzame ziekten zijn een ambitieuze innovatie, maar de duurzaamheid ervan is niet aangetoond
48Om de lidstaten doeltreffend te steunen bij de ontwikkeling van de Europese referentienetwerken, moet de Commissie dergelijke steun bieden in de context van het wettelijke kader en met een samenhangende strategie en een duidelijk stappenplan.
De Commissie heeft haar kader met betrekking tot EU-maatregelen inzake zeldzame ziekten niet geactualiseerd
49De ontwikkeling van de Europese referentienetwerken maakt deel uit van het bredere beleid van de EU inzake zeldzame ziekten, dat elementen bevat zoals steun voor de ontwikkeling van nationale plannen met betrekking tot zeldzame ziekten, verbeterde standaardisatie van de nomenclatuur van zeldzame ziekten en steun voor onderzoek naar zeldzame ziekten. De mededeling van de Commissie van 2008 over zeldzame ziekten was erop gericht “samenwerking tussen de lidstaten aan te moedigen en zo nodig hun optreden te steunen”. De doelstelling was “een algemene communautaire strategie te bepalen om de lidstaten te steunen”34 bij het aanpakken van zeldzame ziekten. De Raad heeft deze aanpak bekrachtigd in zijn Aanbeveling van 8 juni 2009 betreffende een optreden op het gebied van zeldzame ziekten35.
50De Commissie publiceerde een uitvoeringsverslag over zowel de mededeling als de aanbeveling van de Raad in 2014. In het verslag wordt geconcludeerd dat “globaal genomen de doelstellingen van de mededeling en de aanbeveling van de Raad [zijn] bereikt”. Deze doelstellingen omvatten de vaststelling van een duidelijke definitie van zeldzame ziekten of de verbetering van de codificatie ervan in de gezondheidszorgstelsels. In het verslag wordt gewaarschuwd dat “er nog een lange weg te gaan [is]” om ervoor te zorgen dat patiënten met een zeldzame ziekte in de gehele EU de zorg kunnen krijgen die ze nodig hebben en het gebrek aan strategieën inzake zeldzame ziekten in sommige lidstaten wordt aangeduid als een gebied waarop meer werk is vereist. Het verslag biedt een lijst van elf door de Commissie voorgestelde maatregelen, waaronder blijvende steun voor het Europese platform voor zeldzame ziekten en voor de ontwikkeling van plannen inzake zeldzame ziekten.
51Ondanks de conclusie dat de doelstellingen waren bereikt, zijn negen van de elf voorgestelde maatregelen een voortzetting van bestaande initiatieven. De Commissie heeft haar strategie inzake zeldzame ziekten niet geactualiseerd sinds 2008, alhoewel ze belangrijke initiatieven beheert, zoals de netwerken en het EU-brede platform voor registers van zeldzame ziekten.
De Commissie heeft niet alle lessen die zijn getrokken uit de proefprojecten van de Europese referentienetwerken toegepast
52De Commissie financierde tien proefreferentienetwerken tussen 2007 en 2013. Het raadgevend comité van de Commissie voor zeldzame ziekten (EUCERD)36 evalueerde deze ERN-proefprojecten en publiceerde een “Preliminary analysis of the outcomes and experiences of pilot European Reference Networks for rare diseases” (voorlopige analyse van de resultaten van en ervaringen bij proefprojecten van Europese referentienetwerken voor zeldzame ziekten) in 2011. Toen de Commissie de ERN's opzette, werden hiermee echter slechts enkele kwesties die in de evaluatie van 2011 aan de orde kwamen, aangepakt, zoals ondersteuning voor patiëntenregisters en de noodzaak van een speciaal informatie- en communicatietechnologie-instrument en van kwaliteitscontroleprocessen voor de zorgpraktijken van elk lid van de netwerken. Enkele openstaande kwesties zijn:
- de duurzaamheid van de netwerken na afloop van de oorspronkelijke financieringsperiode ervan;
- de ontwikkeling van een systeem voor continue monitoring en kwaliteitscontrole voor de leden van de netwerken;
- de administratieve uitdagingen en financiële kosten van het uitbreiden van een netwerk, en
- de duurzame steun voor patiëntenregisters.
Sinds zijn oprichting in 2014 is de bestuursraad van lidstaten voor de netwerken blijven werken aan deze openstaande punten. De bestuursraad heeft vooruitgang geboekt op het gebied van continue monitoring en kwaliteitscontrole (waarvoor in september 2018 een reeks door de ERN's verzamelde kernindicatoren is goedgekeurd). Er ontstonden echter nieuwe kwesties die nog moeten worden opgelost, zoals de integratie van de netwerken in de nationale gezondheidszorgstelsels en samenwerking met het bedrijfsleven. Figuur 5 toont de verschillende uitdagingen waarmee de netwerken te kampen hebben en die de Commissie, de bestuursraad van lidstaten of de netwerkcoördinatorengroep momenteel proberen aan te pakken.
Figuur 5
Uitdagingen voor de ontwikkeling van de Europese referentienetwerken

Bron: ERK, op basis van notulen van de bestuursraad van lidstaten voor de Europese referentienetwerken.
De Commissie ondersteunde de oprichting van 24 Europese referentienetwerken, maar heeft geen doeltreffend systeem opgezet om deelnemers te beoordelen
54Krachtens de richtlijn moest de Commissie specifieke criteria en voorwaarden vaststellen waaraan zorgaanbieders moeten voldoen om toe te mogen treden tot een ERN37. De Commissie deed een beroep op een consultant om een reeks richtsnoeren te ontwikkelen voor aanvragers en het onafhankelijk beoordelingsorgaan (IAB — Independent Assessment Body), dat de ERN's en afzonderlijke aanvragen van zorgaanbieders evalueerde. De Commissie heeft zich ingezet om de bekendheid van de start van de ERN's te vergroten bij de betrokken belanghebbenden en haar oorspronkelijke doelstelling om de oprichting van tien ERN's te ondersteunen38 werd overtroffen, aangezien er 24 zijn gecreëerd (zie bijlage III voor een lijst van Europese referentienetwerken).
55Figuur 6 illustreert het beoordelingsproces van de aanvragen van zorgaanbieders om toe te treden tot de ERN's. Alvorens een aanvraag in te dienen, moet elke zorgaanbieder eerst worden goedgekeurd door de bevoegde autoriteit van zijn lidstaat. De beoordelingsprocedure op EU-niveau bleef beperkt tot een controle of de aanvragers in aanmerking kwamen en de beoordeling van een steekproef van 20 % van de afzonderlijke aanvragen.
Figuur 6
Beslissingsboom voor de controle of de aanvrager in aanmerking komt en het beoordelingsproces voor de aanvragen van zorgaanbieders (HCP's) om toe te treden tot de Europese referentienetwerken

Bron: ERK-analyse op basis van documenten die zijn verstrekt door het Uitvoerend Agentschap voor consumenten, gezondheid, landbouw en voeding.
Het onafhankelijk beoordelingsorgaan bracht 62 negatieve voorlopige verslagen uit. In alle gevallen verstrekten de aanvragers informatie39 over openstaande kwesties, waardoor het beoordelingsorgaan een positief oordeel kon afgeven. Uit ons onderzoek van een steekproef40 van beoordelingsverslagen bleek echter dat het beoordelingsorgaan in veel gevallen zijn definitieve positieve oordeel had afgegeven op basis van onvolledige informatie. Het uiteindelijke resultaat van het beoordelingsproces was dat 952 van de 953 zorgaanbieders die een aanvraag hadden ingediend, werden toegelaten tot de ERN's. We concluderen dat dit beoordelingsproces in de praktijk weinig waarde toevoegde aan de oprichting van de ERN's.
57Het op een steekproef gebaseerde beoordelingssysteem werd oorspronkelijk niet aangevuld met andere monitoring- of beoordelingsmaatregelen. De Commissie werkt sinds december 2016 met de vertegenwoordigers van de lidstaten en de ERN-coördinatoren samen aan de ontwikkeling van een systeem voor continue monitoring door de Commissie en periodieke zelfevaluatie voor alle ERN-leden. Op het moment van de controle hadden ze echter nog niet besloten welke maatregelen moeten worden genomen indien met dit monitoringsysteem ondermaats presterende zorgaanbieders worden geïdentificeerd. De Commissie is ook van plan de ERN's te evalueren aan het einde van de financieringsperiode van vijf jaar41.
De EU-begroting bevat geen specifiek begrotingsonderdeel voor de Europese referentienetwerken
58Krachtens de richtlijn moet de Commissie de lidstaten ondersteunen bij de ontwikkeling van de ERN's. De EU-begroting bevat geen specifiek begrotingsonderdeel voor de ERN-kosten. Om de activiteiten van de ERN's te ondersteunen, heeft de Commissie financiering verstrekt uit verschillende uitgavenprogramma's (het gezondheidsprogramma en de Connecting Europe Facility) en via verschillende uitgavenmechanismen (oproepen tot het indienen van voorstellen en aanbestedingen). De Commissie heeft geen uitgebreid uitgavenplan uiteengezet voor de periode 2017‑2021 en dit gecommuniceerd aan de ERN's en de begrotingsautoriteit.
59In november 2017 verschafte de Commissie de netwerken het klinisch patiëntenbeheersysteem om patiëntgegevens te delen en te raadplegen (zie paragraaf 15). Patiëntenraadplegingen door middel van dit systeem vormen een van de aanzienlijke aspecten van de activiteiten van de ERN's. Het gebruik van grensoverschrijdende raadplegingen via het CPMS bracht echter het probleem van de erkenning van de tijd die dokters besteedden aan de diagnose en behandeling van patiënten in een andere lidstaat aan het licht. In figuur 7 wordt het aantal raadplegingspanels dat tussen november 2017 en december 2018 in het systeem werd gecreëerd per ERN weergegeven.
Figuur 7
Raadplegingspanels zijn een teken van ERN-activiteiten

Bron: CPMS-verslag van de Commissie 12.2018
Elke ERN-coördinator ontvangt momenteel 1 miljoen EUR aan EU-financiering42 voor administratieve kosten over een periode van vijf jaar. De betaling van de jaarlijkse administratieve financiering van de ERN's liep vaak vertraging op. Uit een enquête van de Commissie onder ERN-coördinatoren in januari 2018, met antwoorden vanuit twintig ERN's, bleek dat de duurzaamheid van de financiering een van de twee grootste uitdagingen is waarmee de ERN's worden geconfronteerd43. Bij 17 van de 24 ERN's is het zoeken van andere financieringsbronnen opgenomen in de doelstellingen of risicobeperkingsstrategieën.
61Naast deze administratieve financiering verleende de Commissie subsidies aan de ERN's ter ondersteuning van het bereiken van de doelstellingen. Ze startte aanbestedingsprocedures om activiteiten te ontwikkelen ter ondersteuning van de oprichting en ontwikkeling van de netwerken. Eind 2018 betroffen deze:
- het gebruik van e-gezondheidsoplossingen, te weten het klinisch patiëntenbeheersysteem (5 miljoen EUR toegewezen uit het fonds van de Connecting Europe Facility);
- de ontwikkeling van richtsnoeren inzake klinische praktijken (in totaal 4 miljoen EUR uit het gezondheidsprogramma);
- de ERN-registers (in totaal 2 miljoen EUR voor vijf ERN's in 2018 uit het gezondheidsprogramma);
- het aanbod van opleidingen en instrumenten voor ERN-coördinatoren (openbare aanbesteding voor een extern bedrijf met een geschatte waarde van 400 000 EUR);
- het verstrekken van secretariële ondersteuning aan de ERN-coördinatorenwerkgroep (openbare aanbesteding voor een extern bedrijf met een geschatte waarde van 380 000 EUR);
- en de ontwikkeling van sjablonen van ERN-documenten (openbare aanbesteding voor een extern bedrijf met een geschatte waarde van 100 000 EUR).
De ERN-coördinatoren zijn van mening dat deelnemen aan de verschillende door de Commissie beheerde oproepen tot het indienen van voorstellen aanzienlijke administratieve lasten met zich meebracht. Bovendien is de duurzaamheid op lange termijn van de ERN-registers, die momenteel worden gefinancierd met middelen van het gezondheidsprogramma, onduidelijk, hoewel de Commissie nadrukkelijk op het risico van op projecten gebaseerde financiering voor registers heeft gewezen in haar mededeling van 2008 over zeldzame ziekten.
Ondanks vertragingen lanceert de Commissie nu een EU-breed platform voor registers van zeldzame ziekten
63In haar mededeling van 2008 over zeldzame ziekten wees de Commissie op het belang van databanken en registers om epidemiologisch en klinisch onderzoek naar zeldzame ziekten mogelijk te maken. Ze benadrukte ook dat het belangrijk is om de duurzaamheid op lange termijn van deze systemen te waarborgen. Als reactie op deze uitdaging begon DG JRC in 2013 het Europese platform voor registers van zeldzame ziekten te ontwikkelen, dat wordt gecofinancierd door het gezondheidsprogramma44 en open staat voor alle Europese registers van zeldzame ziekten. Het platform van JRC heeft als doel de fragmentatie van de gegevens in registers van patiënten met zeldzame ziekten in geheel Europa aan te pakken door normen voor gegevensverzameling op EU-niveau te bevorderen en interoperabiliteitinstrumenten voor uitwisselingen van gegevens over zeldzame ziekten te bieden.
64We constateerden dat de Commissie, parallel met het JRC-platform, een ander project financierde: RD-Connect van het programma voor de financiering van onderzoek en innovatie (het zevende kaderprogramma voor onderzoek), waarvan een van de doelstellingen was een lijst van patiëntenregisters voor onderzoek naar zeldzame ziekten te creëren. Beide projecten hebben een vergelijkbaar doel om registers in de EU te verbinden om het onderzoekers gemakkelijker te maken gegevens over zeldzame ziekten te raadplegen. Als gevolg hiervan financiert de Commissie twee projecten met mogelijk overlappende output.
65Op het moment van de controle zou het JRC-platform “live gaan” in februari 2019, meer dan twee jaar later dan oorspronkelijk gepland. Een van de redenen voor de vertraging was dat bij de ontwikkeling van het JRC-platform ook twee bestaande netwerken45 moesten worden overgedragen naar het JRC, wat meer tijd en middelen vergde dan was verwacht. We stelden vast dat de oorspronkelijke timing en begrotingstoewijzing die voor het platform waren gepland onrealistisch waren. Bovendien dekt de aan het JRC-platform verstrekte financiering van DG SANTE momenteel ongeveer 45 % van de kosten van de werkzaamheden, maar is de financiële duurzaamheid van het platform niet geregeld en zijn er geen plannen om te zorgen voor het succes van het platform, behalve een verspreidingsplan dat in het vierde kwartaal van 2017 is opgesteld.
Conclusies en aanbevelingen
66Wij onderzochten het toezicht van de Commissie op de omzetting van de richtlijn betreffende grensoverschrijdende gezondheidszorg in de lidstaten en de tot nog toe behaalde resultaten voor grensoverschrijdende uitwisselingen van medische gegevens. We beoordeelden ook EU-maatregelen op het gebied van het beleid inzake zeldzame ziekten. We wilden de volgende vraag beantwoorden:
Leveren EU-maatregelen op het gebied van grensoverschrijdende gezondheidszorg voordelen op voor patiënten?
67We concluderen dat EU-maatregelen met betrekking tot grensoverschrijdende gezondheidszorg weliswaar ambitieus waren en de samenwerking tussen de lidstaten verbeterden, maar een beter beheer vereisen. De impact op patiënten was beperkt op het moment van onze controle.
68 We constateerden dat de Commissie goed heeft toegezien op de uitvoering van de richtlijn in de lidstaten
De Commissie moet:
- voortbouwend op eerdere maatregelen, de werkzaamheden van de nationale contactpunten ondersteunen, met inbegrip van manieren om de verhouding tussen de mogelijkheden van de richtlijn betreffende grensoverschrijdende gezondheidszorg en de verordening betreffende de coördinatie van socialezekerheidsstelsels het best te communiceren;
- richtsnoeren verstrekken over het aanreiken van informatie over Europese referentienetwerken op de websites van de nationale contactpunten, en
- follow-up geven aan het gebruik door de nationale contactpunten van de toolbox van 2018.
Streefdatum voor uitvoering: 2020
69In 2018 heeft de Commissie een nieuwe e-gezondheidsstrategie vastgesteld zonder het huidige actieplan voor e-gezondheid te actualiseren. De e-gezondheidsstrategie van 2018 omvat geen uitvoeringsplan met termijnen voor verwachte resultaten en outputs
De werkzaamheden met betrekking tot grensoverschrijdende uitwisselingen van medische gegevens hebben geleid tot de vaststelling van interoperabiliteitsnormen. In samenwerking met de lidstaten bouwt de Commissie een EU-brede infrastructuur voor deze uitwisselingen. De Commissie heeft het aantal mogelijke gebruikers van de EU-brede e-gezondheidsinfrastructuur niet geschat alvorens het project te starten. De prognoses van de Commissie over het waarschijnlijke gebruik van grensoverschrijdende uitwisselingen van medische gegevens waren te optimistisch. De uitrol van de e-gezondheidsinfrastructuur liep vertragingen op en uitwisselingen van medische gegevens over de grenzen heen via de e-gezondheidsinfrastructuur waren nog niet gestart op het moment van onze controle
De Commissie moet:
- de behaalde resultaten voor grensoverschrijdende uitwisselingen van medische gegevens via de EU-brede e-gezondheidsinfrastructuur (met betrekking tot elektronische recepten en patiëntendossiers) beoordelen;
- in het licht hiervan het actieplan voor e-gezondheid van 2012 en de uitvoering van de e-gezondheidsstrategie van 2018 beoordelen, waaronder de vraag of deze maatregelen hebben geleid tot kosteneffectieve en tijdige oplossingen en zinvolle input voor de nationale gezondheidszorgstelsels.
Streefdatum voor uitvoering: 2021
Streefdatum voor uitvoering: 2021
De start van de Europese referentienetwerken is een ambitieuze innovatie in de samenwerking op het gebied van grensoverschrijdende gezondheidszorg, in het bijzonder omdat gezondheidszorg een bevoegdheid van de lidstaten is. De Commissie verschafte de vastgestelde ERN's het klinisch patiëntenbeheersysteem om het delen van patiëntgegevens te vergemakkelijken. De ERN's zijn opgericht in maart 2017 en het is te vroeg om te beoordelen of hiermee op een succesvolle manier waarde is toegevoegd ten opzichte van de inspanningen van de lidstaten om betere zorg te verlenen aan patiënten met een zeldzame ziekte.
72 We constateerden dat de Commissie geen balans heeft opgemaakt van haar vooruitgang bij de uitvoering van de EU-strategie inzake zeldzame ziekten sinds 2014
De Commissie moet:
- de resultaten van de strategie inzake zeldzame ziekten beoordelen (met inbegrip van de rol van de Europese referentienetwerken) en beslissen of deze strategie moet worden geactualiseerd, aangepast of vervangen;
- in overleg met de lidstaten, verdere stappen uiteenzetten om de uitdagingen aan te pakken waarmee de Europese referentienetwerken worden geconfronteerd (waaronder de integratie van de Europese referentienetwerken in de nationale gezondheidszorgstelsels, en patiëntenregisters);
- streven naar een eenvoudigere structuur voor toekomstige EU-financiering voor de Europese referentienetwerken en de administratieve lasten van de ERN's verlichten.
Streefdatum voor uitvoering: 2023
Streefdatum voor uitvoering: 2020
Streefdatum voor uitvoering: 2022
Dit verslag werd door kamer I onder leiding van de heer Nikolaos MILIONIS, lid van de Rekenkamer, te Luxemburg vastgesteld op haar vergadering van woensdag 10 april 2019.
Voor de Rekenkamer

Klaus-Heiner LEHNE
President
Bijlagen
Bijlage I — Vergelijking van de rechten van patiënten op grensoverschrijdende gezondheidszorg uit hoofde van de richtlijn en de verordening
| RICHTLIJN | VERORDENING | |
|---|---|---|
| Sector | Publiek + privaat | Enkel publiek |
| In aanmerking komende behandelingen | Behandelingen die beschikbaar zijn in het kader van de ziektekostenverzekering van het eigen land van de patiënten | Behandelingen die beschikbaar zijn in het kader van de nationale ziektekostenverzekering van het andere land |
| Voorafgaande toelating | Vereist onder bepaalde omstandigheden | Altijd vereist voor geplande zorg Niet vereist voor noodsituaties |
| Gedekte kosten | Terugbetaling tot het bedrag dat zou worden betaald indien de behandeling had plaatsgevonden in het land van herkomst van de patiënten | Volledige financiering (behalve het bedrag dat de patiënt zelf moet betalen) |
| Terugbetaling van het bedrag dat de patiënt zelf moet betalen | Tot de kostenlimiet in het land van herkomst | Ja (onder bepaalde omstandigheden) |
| Wijze van betaling | Patiënten betalen eerst zelf en worden later terugbetaald (terugbetalingsstelsel) | Tussen landen, patiënten hoeven niet eerst zelf te betalen (financieringsstelsel) |
| In aanmerking komende landen | Alle EU- en EER-landen | Alle EU- en EER-landen + Zwitserland |
Bron: ERK, op basis van de website “Healthcare beyond borders”.
Bijlage II — Stand van zaken van geplande toepassing van grensoverschrijdende uitwisselingen van medische gegevens in de EU

Bron: “Service Catalogue, Delivery and Overall Deployment — eHDSI — ePrescription and Patient Summary” beschikbaar op de
Bijlage III — Lijst van Europese referentienetwerken
| Afkorting ERN | Volledige naam ERN |
|---|---|
| Endo-ERN | ERN voor endocriene aandoeningen |
| ERKNet | ERN voor nierziekten |
| ERN BOND | ERN voor zeldzame botziekten |
| ERN CRANIO | ERN voor craniofaciale anomalieën en kno-aandoeningen |
| ERN EpiCARE | ERN voor zeldzame en complexe epilepsie |
| ERN EURACAN | ERN voor volwassen kankers (vaste tumoren) |
| ERN EuroBloodNet | ERN voor zeldzame hematologische ziekten |
| ERN eUROGEN | ERN voor urogenitale ziekten |
| ERN EURO-NMD | ERN voor neuromusculaire ziekten |
| ERN EYE | ERN voor oogziekten |
| ERN GENTURIS | ERN voor genetische tumorrisico's |
| ERN GUARD-HEART | ERN voor zeldzame en weinig voorkomende complexe hartziekten |
| ERNICA | ERN voor erfelijke en aangeboren ziekten |
| ERN ITHACA | ERN voor aangeboren misvormingen en ontwikkelingsanomalieën en zeldzame verstandelijke handicaps |
| ERN LUNG | ERN voor ademhalingsziekten |
| ERN TRANSPLANT-CHILD | ERN voor transplantaties bij kinderen |
| ERN PaedCan | ERN voor kinderkanker (hemato-oncologie) |
| ERN RARE-LIVER | ERN voor hepatologische ziekten |
| ERN ReCONNET | ERN voor bindweefsel- en musculoskeletale ziekten |
| ERN RITA | ERN voor immunologische, auto-inflammatoire en auto-immuunziekten |
| ERN-RND | ERN voor neurologische ziekten |
| ERN Skin | ERN voor zeldzame huidaandoeningen |
| MetabERN | ERN voor erfelijke stofwisselingsstoornissen |
| VASCERN | ERN voor zeldzame multisystemische vasculaire ziekten |
Acroniemen en afkortingen
CEF: Connecting Europe Facility
CPMS: Klinisch patiëntenbeheersysteem (Clinical Patient Management System)
DG SANTE: Directoraat-generaal Gezondheid en Voedselveiligheid
eHDSI: Digitale diensteninfrastructuur voor e-gezondheid (eHealth Digital Service Infrastructure)
eHMSEG: Deskundigengroep van de lidstaten voor eHDSI (eHDSI Member States Expert Group)
epSOS: Slimme open dienst voor Europese patiënten (Smart Open Service for European Patients)
ERN: Europees referentienetwerk
EUCERD: Comité van deskundigen van de Europese Unie op het gebied van zeldzame ziekten (European Union Committee of Experts on Rare Diseases)
HCP: Zorgaanbieder (Healthcare Provider)
IAB: Onafhankelijk beoordelingsorgaan (Independent Assessment Body)
JAV: Jaarlijks activiteitenverslag
JRC: Directoraat-generaal Gemeenschappelijk Centrum voor onderzoek (Joint Research Centre) van de Europese Commissie
NCP: Nationaal contactpunt
NCPeH: Nationaal contactpunt voor e-gezondheid (eHealth)
VWEU: Verdrag betreffende de werking van de Europese Unie
ZZ: Zeldzame ziekte
Verklarende woordenlijst
E-gezondheid: het gebruik van informatie- en communicatietechnologie bij gezondheidsproducten, -diensten en -processen in combinatie met een organisatorische verandering van gezondheidszorgstelsels en nieuwe vaardigheden. E-gezondheid is de overdracht van gezondheidszorg langs elektronische weg
Elektronisch medisch dossier (Electronic Health Record — EHR): een volledig medisch dossier of soortgelijke documentatie van de fysieke en mentale gezondheidstoestand van een individu in het heden en het verleden, dat in elektronische vorm is opgezet en deze gegevens onmiddellijk beschikbaar maakt ten behoeve van medische behandeling en andere nauw daarmee samenhangende doeleinden
Elektronisch recept: een voorschrift voor geneesmiddelen of behandeling dat elektronisch wordt verstrekt door een wettelijk erkende gezondheidswerker door het gebruik van software en de elektronische overdracht van voorschriftgegevens aan een apotheek waar het geneesmiddel kan worden afgeleverd
ERN-coördinator: voor elk netwerk treedt één lid op als coördinator. Ze vergemakkelijken de samenwerking tussen de leden van het netwerk
Europese referentienetwerken (ERN's): virtuele netwerken waarbij zorgaanbieders in heel Europa betrokken zijn. Ze zijn erop gericht complexe of zeldzame ziekten en aandoeningen aan te pakken waarvoor een zeer gespecialiseerde behandeling en een concentratie van kennis en middelen nodig zijn
Grensoverschrijdende gezondheidszorg: gezondheidszorg die wordt verleend of voorgeschreven buiten het land van aansluiting van de verzekerde persoon
Interoperabiliteit: het vermogen gebruik te maken van gegevens en deze uit te wisselen tussen verschillende gezondheidszorgstelsels om informatie met elkaar te verbinden
Zeldzame ziekte (ZZ): een ziekte of aandoening wordt in de EU als zeldzaam omschreven wanneer hier minder dan 5 op 10 000 personen door worden getroffen
Voetnoten
1 Richtlijn 2011/24/EU van het Europees Parlement en de Raad van 9 maart 2011 betreffende de toepassing van de rechten van patiënten bij grensoverschrijdende gezondheidszorg (PB L 88 van 4.4.2011, blz. 45).
2 Artikel 168 van het Verdrag betreffende de werking van de Europese Unie (VWEU).
3 Verordening (EG) nr. 883/2004 van het Europees Parlement en de Raad van 29 april 2004 betreffende de coördinatie van de socialezekerheidsstelsels (PB L 166 van 30.4.2004, blz. 1). Deze verordening is relevant voor grensoverschrijdende gezondheidszorg in het kader van arbeidsmobiliteit en toerisme en de verbanden hiervan met gezondheidszorg en socialezekerheidsstelsels.
4 Volgens de resultaten van de enquête onder de NCP's die is afgenomen door de Deskundigengroep zorg in het buitenland in mei 2017, en bevestigd door de enquête van de ERK onder leden van de Deskundigengroep zorg in het buitenland.
5 Verslag van de Commissie over de werking van Richtlijn 2011/24/EU betreffende de toepassing van de rechten van patiënten bij grensoverschrijdende gezondheidszorg, COM(2018) 651 final.
6 Bijlage B van het verslag van de Commissie over de werking van Richtlijn 2011/24/EU, COM(2018) 651 final.
7 Europese territoriale samenwerking (ETS), ook bekend als Interreg, is een van de twee doelstellingen van het EU-cohesiebeleid en biedt een kader voor gezamenlijke acties en de uitwisseling van beleidsmaatregelen tussen nationale, regionale en lokale belanghebbenden uit verschillende lidstaten.
8 Study on Cross-Border Cooperation. Capitalising on existing initiatives for cooperation in cross-border regions, studie van de Commissie gepubliceerd in maart 2018. De lijst van projecten en de doelstellingen ervan zoals vastgesteld in de studie kunnen hier online worden geraadpleegd.
9 Mededeling van de Commissie van 25 april 2018 over het mogelijk maken van de digitale transformatie van gezondheid en zorg in de digitale eengemaakte markt; de burger “empoweren” en bouwen aan een gezondere maatschappij, COM(2018) 233 final. De mededeling vloeide voort uit de tussentijdse evaluatie van de strategie voor de digitale eengemaakte markt.
10 België, Tsjechië, Duitsland, Estland, Ierland, Griekenland, Spanje, Frankrijk, Kroatië, Italië, Cyprus, Litouwen, Luxemburg, Hongarije, Malta, Nederland, Oostenrijk, Polen, Portugal, Slovenië, Finland en Zweden.
11 Tien lidstaten meldden een nationale dekking van meer dan 90 % voor elektronische recepten in 2017 (Kroatië, Tsjechië, Denemarken, Estland, Finland, Griekenland, Italië, Portugal, Spanje en Zweden).
12 epSOS — Smart Open Service for European Patients (slimme open dienst voor Europese patiënten), een project gefinancierd in het kader van thema 3 van het programma voor concurrentievermogen en innovatie (CIP): duurzame en interoperabele gezondheidsdiensten.
13 Aanbeveling van de Raad van 8 juni 2009 betreffende een optreden op het gebied van zeldzame ziekten.
14 De bestuursraad van lidstaten voor de ERN's is opgericht bij Uitvoeringsbesluit 2014/287/EU van de Commissie van 10 maart 2014 tot vaststelling van de criteria voor de oprichting en evaluatie van Europese referentienetwerken en de leden daarvan en voor de bevordering van de uitwisseling van informatie en expertise in verband met de oprichting en evaluatie van dergelijke netwerken (PB L 147 van 17.5.2014, blz. 79).
16 Denemarken, Italië, Litouwen, Nederland en Zweden.
17 Uitvoeringsrichtlijn 2012/52/EU van de Commissie van 20 december 2012 tot vaststelling van maatregelen om de erkenning van in een andere lidstaat verstrekte medische recepten te vergemakkelijken (PB L 356 van 22.12.2012, blz. 68).
18 Artikel 20 van de richtlijn.
19 Het gaat hierbij onder meer om: een studie van 2012 over een “best practice” visie op websites van nationale contactpunten met aanbevelingen aan de lidstaten en de Commissie over de wijze waarop geschikte informatie kan worden verschaft over verschillende essentiële aspecten van grensoverschrijdende gezondheidszorg via NCP's; een studie van 2014 over de invloed van informatie op de keuze van patiënten in het kader van de richtlijn; een evaluatie van 2015 betreffende de werking van de richtlijn met onder meer een evaluatie van websites van NCP's.
20 Volgens een enquête onder de NCP's die is afgenomen door de Commissie voor haar verslag over de werking van de richtlijn.
21 Study on cross-border health services: enhancing information provision to patients, gepubliceerd op 20 juli 2018.
22 Het verslag over de tenuitvoerlegging van de richtlijn grensoverschrijdende gezondheidszorg van 29 januari 2019 door de Commissie milieubeheer, volksgezondheid en voedselveiligheid.
23 Het verslag van de vergadering van de NCP's van 5 mei 2017.
24 Mededeling van de Commissie van 25 april 2018 over het mogelijk maken van de digitale transformatie van gezondheid en zorg in de digitale eengemaakte markt; de burger “empoweren” en bouwen aan een gezondere maatschappij, COM(2018) 233 final. De mededeling vloeide voort uit de tussentijdse evaluatie van de strategie voor de digitale eengemaakte markt.
25 Interim evaluation of the eHealth Action Plan 2012‑2020, studie voorbereid door Deloitte voor de Commissie.
26 De totale projectbegroting bedroeg 38 miljoen EUR; de EU stemde ermee in 18 miljoen EUR van dat bedrag te cofinancieren. In totaal namen 24 landen deel aan het project.
27 Het bedrag omvat IT-diensten voor de ERN's.
28 Technisch eindevaluatieverslag van epSOS van 12 november 2014.
29 In 2014 voerde de eenheid Informatiesystemen van DG SANTE een projectbeoordeling van epSOS uit om een overzicht te verkrijgen van wat het project had opgeleverd op het gebied van output en verwezenlijkingen en om de conclusies over de rijpheid van het project samen te vatten voor mogelijke verdere grootschalige uitvoering.
30 Website van de Commissie: Cross-border digital prescription and patient data exchange are taking off.
31 Website van de Commissie: eHDSI governance.
32 Bijlage van het jaarlijks activiteitenverslag (JAV) 2016 — Gezondheid en Voedselveiligheid. In haar JAV 2017 vermeldde de Commissie negen lidstaten, want Denemarken had zich teruggetrokken uit de grensoverschrijdende e-gezondheidsinformatiediensten (zie paragraaf 10 en tekstvak 1).
33 Tsjechië, Estland, Kroatië, Luxemburg, Malta, Portugal en Finland.
34 Mededeling van de Commissie “over zeldzame ziekten: de uitdagingen waar Europa voor staat”, COM(2008) 679 final.
35 Aanbeveling van de Raad van 8 juni 2009 betreffende een optreden op het gebied van zeldzame ziekten.
36 Het Comité van deskundigen van de Europese Unie op het gebied van zeldzame ziekten (EUCERD) is opgezet bij het Besluit van de Europese Commissie van 30 november 2009 (2009/872/EG).
37 De Commissie heeft het kader voor deze werkzaamheden ontwikkeld in de uitvoerings- en gedelegeerde besluiten van 10 maart 2014.
38 In het JAV 2016 van DG SANTE (bijlage A, blz. 169) wordt een tussentijdse mijlpaal van tien ERN's vermeld onder resultaatindicator 1.5.A: het aantal opgerichte ERN's.
39 Artikel 4, lid 5, van Uitvoeringsbesluit 2014/287/EU van de Commissie.
40 In onze steekproef van 50 beoordelingsverslagen van zorgaanbieders voor 23 ERN's constateerden we dat 30 zorgaanbieders geen informatie hebben verstrekt over een duidelijk actieplan.
41 Artikel 14 van Uitvoeringsbesluit 2014/287/EU van de Commissie.
42 3e gezondheidsprogramma.
43 Bestuursraad van lidstaten voor de ERN's, 6 maart 2018.
44 Op basis van een administratieve overeenkomst tussen DG SANTE en het JRC.
45 Het EUROCAT (European Surveillance of Congenital Anomalies — Europese surveillance van aangeboren anomalieën) en SCPE (Surveillance of Cerebral Palsy in Europe — surveillance van cerebrale parese in Europa).
46 In november 2018 gaf het e-gezondheidsnetwerk de toestemming aan vier lidstaten om “live te gaan” met grensoverschrijdende uitwisselingen van medische gegevens via eHDSI: Finland kan elektronische recepten versturen en Estland kan ze ontvangen. Tsjechië en Luxemburg mogen nu elektronische patiëntendossiers uit het buitenland ontvangen, maar nog geen enkele lidstaat kan ze via de eHDSI versturen. Drie lidstaten (Kroatië, Malta en Portugal) zijn van plan een aanvraag in de dienen om “live te gaan” in het eerste kwartaal van 2019.
47 Elke lidstaat die aan de eHDSI deelneemt, heeft financiering uit het CEF-programma voor telecom ontvangen om zijn nationaal contactpunt voor e-gezondheid op te zetten en de grensoverschrijdende uitwisseling van gezondheidsgegevens op te starten. Het tijdschema voor de nationale uitvoering maakt deel uit van een door elke lidstaat met de Commissie ondertekende subsidieovereenkomst.
48 De vier landen die in november 2018 van het e-gezondheidsnetwerk toelating kregen om “live te gaan” zijn van plan meer dan een dienst te verzorgen (verzenden en ontvangen zijn twee verschillende diensten). i) Finland is begonnen met de verzending van elektronische recepten en is van plan ze vanaf eind 2019 te ontvangen. ii) Estland is begonnen met het ontvangen van elektronische recepten en is van plan ze vanaf eind 2019 te verzenden. iii) Tsjechië is klaar om patiëntendossiers te verzenden en te ontvangen en is van plan vanaf eind 2020 elektronische recepten te verzenden en te ontvangen. iv) Luxemburg is klaar om patiëntendossiers te ontvangen en is van plan ze vanaf eind 2019 te verzenden. Het is ook van plan vanaf eind 2020 elektronische recepten te verzenden.
Op 11 maart heeft Kroatië een positieve aanbeveling ontvangen van de deskundigengroep van de lidstaten (eHMSEG) om “live te gaan” met de uitwisseling van elektronische recepten (zowel verzenden als ontvangen) en patiëntendossiers (ontvangen) zodra de controleurs hebben bevestigd dat de laatste hangende corrigerende maatregel met succes is uitgevoerd. Deze aanbeveling moet door het e-gezondheidsnetwerk worden goedgekeurd om van kracht te worden.
49 http://eur-lex.europa.eu/legal-content/NL/TXT/HTML/?uri=CELEX:12012E/TXT&from=NL
50 Met name: 1) de conclusies van het door het Europees Parlement gefinancierde pilootproject Rare 2030 zijn erop gericht toekomstige beleidsbeslissingen te ondersteunen, de haalbaarheid van nieuwe benaderingen te onderzoeken en beleidsaanbevelingen voor te stellen (de resultaten worden begin 2021 verwacht); 2) de evaluatie van het derde gezondheidsprogramma (wordt midden 2021 verwacht); 3) de evaluatie van Richtlijn 2011/24/EU betreffende de toepassing van de rechten van patiënten bij grensoverschrijdende gezondheidszorg (wordt eind 2022 verwacht); 4) de evaluatie van Horizon 2020, het kaderprogramma voor onderzoek en innovatie (verwachte datum nog te bepalen).
Controleteam
In dit speciaal verslag van de ERK worden de resultaten van haar controles van EU-beleid en -programma’s of beheersthema’s met betrekking tot specifieke begrotingsterreinen uiteengezet. Bij haar selectie en opzet van deze controletaken zorgt de ERK ervoor dat deze een maximale impact bereiken door rekening te houden met de risico's voor de doelmatigheid of de naleving, de omvang van de betrokken inkomsten of uitgaven, de verwachte ontwikkelingen en de politieke en publieke belangstelling.
Deze doelmatigheidscontrole werd verricht door controlekamer I “Duurzaam gebruik van natuurlijke hulpbronnen”, die onder leiding staat van ERK-lid Nikolaos Milionis. De controle werd geleid door ERK-lid Janusz Wojciechowski, ondersteund door Kinga Wiśniewska-Danek, kabinetschef en Katarzyna Radecka-Moroz, kabinetsattaché; Colm Friel, hoofdmanager; Joanna Kokot, taakleider; Nicholas Edwards, adjunct-taakleider; Frédéric Soblet, Aris Konstantinidis, Anna Zalega, Michela Lanzutti en Jolanta Zemailaite, controleurs. Mark Smith verleende taalkundige ondersteuning.

Van links naar rechts: Frédéric Soblet, Kinga Wiśniewska-Danek, Aris Konstantinidis, Janusz Wojciechowski, Colm Friel, Joanna Kokot, Nicholas Edwards, Jolanta Zemailaite.
Contact
EUROPESE REKENKAMER
12, rue Alcide De Gasperi
L-1615 Luxemburg
LUXEMBURG
Tel. +352 4398-1
Inlichtingen: eca.europa.eu/nl/Pages/ContactForm.aspx
Website: eca.europa.eu
Twitter: @EUAuditors
Meer gegevens over de Europese Unie vindt u op internet via de Europaserver (http://europa.eu).
Luxemburg: Bureau voor publicaties van de Europese Unie, 2019
| ISBN 978-92-847-1922-8 | ISSN 1977-575X | doi:10.2865/0558 | QJ-AB-19-005-NL-N | |
| HTML | ISBN 978-92-847-1901-3 | ISSN 1977-575X | doi:10.2865/991951 | QJ-AB-19-005-NL-Q |
© Europese Unie, 2019.
Voor iedere vorm van gebruik of reproductie van (beeld)materiaal dat niet onder het auteursrecht van de Europese Unie valt, dient rechtstreeks toestemming aan de auteursrechthebbende te worden gevraagd.
HOE NEEMT U CONTACT OP MET DE EU?
Kom langs
Er zijn honderden Europe Direct-informatiecentra overal in de Europese Unie. U vindt het adres van het dichtstbijzijnde informatiecentrum op: https://europa.eu/european-union/contact_nl
Bel of mail
Europe Direct is een dienst die uw vragen over de Europese Unie beantwoordt. U kunt met deze dienst contact opnemen door:
- te bellen naar het gratis nummer: 00 800 6 7 8 9 10 11 (bepaalde telecomaanbieders kunnen wel kosten in rekening brengen);
- te bellen naar het gewone nummer: +32 22999696, of
- een e-mail te sturen via: https://europa.eu/european-union/contact_nl
Waar vindt u informatie over de EU?
Online
Informatie over de Europese Unie in alle officiële talen van de EU is beschikbaar op de Europa-website op: https://europa.eu/european-union/contact_nl
EU-publicaties
U kunt publicaties van de EU downloaden of bestellen bij EU Bookshop op: https://op.europa.eu/nl/publications (sommige zijn gratis, andere niet). Als u meerdere exemplaren van gratis publicaties wenst, neem dan contact op met Europe Direct of uw plaatselijke informatiecentrum (zie https://europa.eu/european-union/contact_nl).
EU-wetgeving en aanverwante documenten
Toegang tot juridische informatie van de EU, waaronder alle EU-wetgeving sinds 1951 in alle officiële talen, krijgt u op EUR-Lex op: http://eur-lex.europa.eu/homepage.html?locale=nl
Open data van de EU
Het opendataportaal van de EU (http://data.europa.eu/euodp) biedt toegang tot datasets uit de EU. Deze gegevens kunnen gratis worden gedownload en hergebruikt, zowel voor commerciële als voor niet-commerciële doeleinden.
 Speciaal verslag
Speciaal verslag